In occasione dell’Obesity Day, il Prof. Diego Foschi, Presidente della SICOB (Società Italiana Chirurgia dell’Obesità e delle Malattie Metaboliche) presenta lo stato dell’arte dei trattamenti chirurgici legati all’obesità
 La chirurgia dell’obesità in Italia è nata circa 50 anni fa, quando ancora la dimensione epidemiologica era limitata ma i segnali che venivano dagli Stati Uniti indicavano il rischio di un’epidemia dell’Obesità che poi si è realmente verificata.
La chirurgia dell’obesità in Italia è nata circa 50 anni fa, quando ancora la dimensione epidemiologica era limitata ma i segnali che venivano dagli Stati Uniti indicavano il rischio di un’epidemia dell’Obesità che poi si è realmente verificata.
I pionieri furono Nicola Scopinaro e Marco Montorsi, che compresero l’importanza del tema sociale dell’obesità e le possibilità che la chirurgia offriva per dare una risposta concreta, portentosa e di lunga durata.
Fu l’epoca degli interventi malassorbitivi, come il bypass intestinale e la derivazione bilio-pancreatica, oggi scomparsi perché portatori di effetti collaterali “di peso”, capaci di condizionare negativamente la qualità di vita delle persone operate. Nel giro di un paio di decenni si comprese chiaramente che le persone con obesità devono essere operate solo quando siamo in grado di prevedere con assoluta certezza il loro successo e che dopo l’intervento hanno bisogno di un’assistenza continua perché imparino ad essere magri stando bene ed evitino di ritornare grassi. L’assistenza continua di un’equipe multidisciplinare è fondamentale per garantire la certezza del risultato: l’opera dell’endocrinologo, del dietologo e dello psicologo condiziona fortemente i risultati che la chirurgia può conseguire.
Nell’ultimo decennio, la chirurgia dell’obesità in Italia ha avuto un’ascesa continua (Figura 1 A e B), solo la pandemia del COVID 19 ha potuto frenarne nell’ultimo anno lo sviluppo.
Figura 1. L’ascesa della Chirurgia Bariatrica nell’ultimo decennio e l’effetto COVID-19
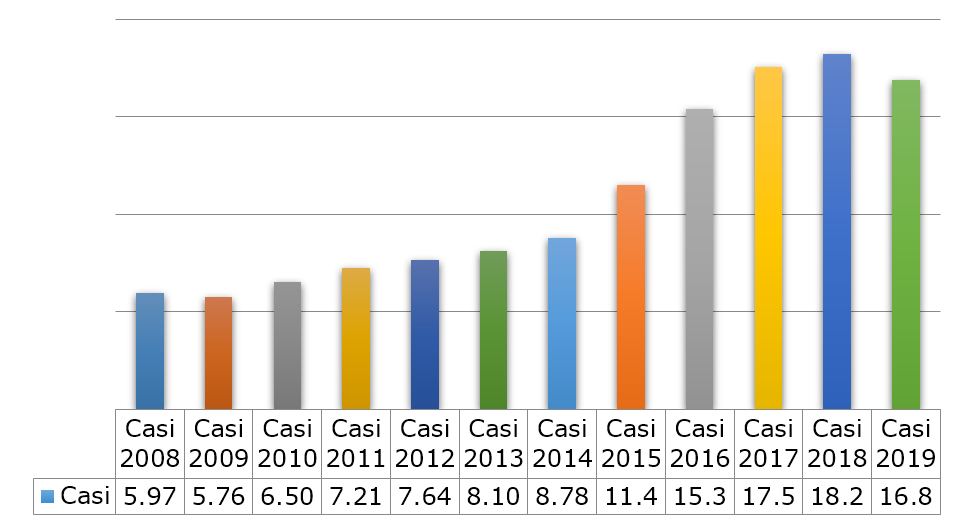
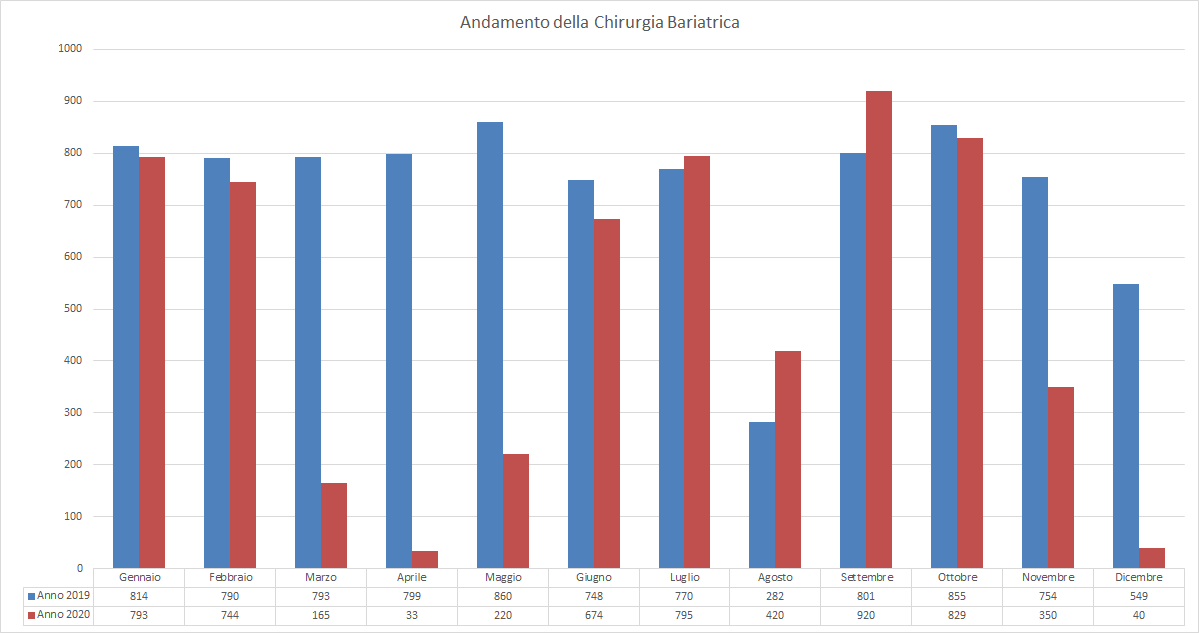
Nel corso degli anni l’esperienza ha dimostrato che ogni intervento ha caratteristiche proprie che lo rendono utile in contesti clinici specifici. Un paziente può rispondere benissimo ad un intervento e malissimo ad un altro: la giusta scelta dell’intervento chirurgico diviene un passaggio fondamentale.
Se guardiamo ai dati pubblicati dalla Società Italiana di Chirurgia dell’Obesità e delle Malattie Metaboliche (https://www.sicob.org/), possiamo notare che negli ultimi 2 lustri, 4 sono gli interventi che si sono imposti sulla scena: la sleeve gastrectomy in inarrestabile ascesa ( oggi è l’intervento più eseguito in Italia e nel mondo), il bypass gastrico che è al secondo posto e resiste forte di risultati sicuri e consolidati, il bendaggio gastrico, però sempre meno eseguito per i risultati modesti e l’alto tasso di complicanze.
New entry è il bypass gastrico ad ansa singola o mini-gastric-bypass che ha superato il bendaggio e incalza il bypass gastrico tradizionale.
Il bendaggio gastrico (Figura 2) è ormai una tecnica consolidata sia per i materiali che per l’esecuzione; consiste nel circondare la parte alta dello stomaco con un anello il cui diametro può essere modificato iniettando un liquido al suo interno. Ciò è possibile perché l’anello è collegato a un serbatoio nel sottocute. Il bendaggio crea un pre-stomaco che riceve il cibo senza potersi svuotare velocemente, in tal modo la distensione della parete gastrica provoca un senso di ripienezza e scompare il desiderio di mangiare. Il volume che possiamo introdurre è molto limitato e se lo si supera, inevitabilmente, si finisce con il vomitare. Non vi sono effetti consistenti sull’assorbimento del cibo e anche le modificazioni ormonali sono modeste o assenti a livello del tratto alimentare, assai rilevanti a livello del tessuto adiposo mano a mano procede il dimagrimento. La risposta al bendaggio dipende molto dalla compliance della persona e dall’assistenza che riceve dall’equipe multisciplinare: la perdita di peso nel lungo periodo è piuttosto contenuta (anche se superiore a quella della semplice dieta) e le complicazioni legate all’anello non sono trascurabili; si tratta pur sempre di un materiale estraneo che l’organismo non tollera con facilità.

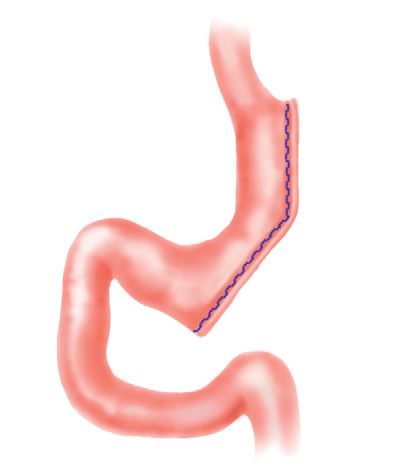
La Sleeve Gastrectomy (Figura 3), gastroresezione a manica, come dice il nome, corrisponde all’asportazione parziale dello stomaco con una riduzione del volume parti al 90% del totale, ma mantenendone le diverse parti, ad eccezione del fondo. Questa sua caratteristica determina un sostanziale cambiamento del volume di pasto che il soggetto operato può introdurre e contemporaneamente un deciso cambiamento degli equilibri ormonali, con l’abbattimento della grelina, l’ormone della fame, quello che ci scatena la voglia di mangiare. Moltissimi altri ormoni del tratto gastro-intestinale vengono modificati con un netto miglioramento del metabolismo; sotto il profilo nutrizionale, a riabilitazione avvenuta, il paziente può mangiare di tutto ed è in grado di raggiungere un ottimo equilibrio se ha un’alimentazione sana. Il recupero dell’attività fisica e della voglia di vivere, e cioè di gratificarsi con le mille cose belle che la vita ci offre, completano l’opera.
Il bypass gastrico (Figura 4) è un intervento più complesso, perché agisce sia sullo stomaco che sull’intestino e necessita di un rimodellamento del rapporto fra i visceri oltre che diverse suture per recuperare la capacità di nutrirsi in modo adeguato ma non eccessivo. Il chirurgo crea in continuità con l’esofago una piccola tasca gastrica (circa mezzo bicchiere da acqua) e poi la collega con la parte superiore del piccolo intestino a circa 100-120 cm dall’inizio del suo tratto libero (dopo il duodeno).
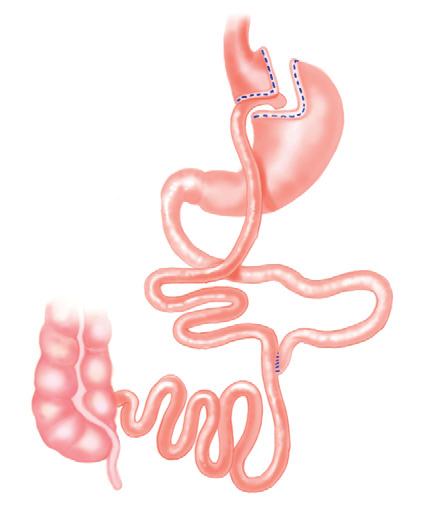
Il primo tratto intestinale (circa 1-1,5 metri) riceve solo il cibo mangiato e il succo gastrico: assorbe bene gli zuccheri, poco le proteine ma non i grassi. Nella seconda parte dell’intestino, a valle di una seconda sutura che permette di riversare la bile e il succo pancreatico nel circuito alimentare, le cellule intestinali possono assorbire proteine e grassi sottoposti alla digestione della secrezione bilio-pancreatica. L’effetto del bypass gastrico è contemporaneamente quello di ridurre la quantità di cibo che possiamo mangiare e la quantità di calorie, soprattutto di grassi, che possiamo assorbire. Inoltre, questo intervento ha effetti assai marcati sugli equilibri neuro-endocrini favorendo un assetto che favorisce enormemente la mobilizzazione dei grassi, la riduzione dell’appetito e il senso di sazietà. Non trascurabile è la capacità di stimolare la secrezione d’insulina, che costituisce la chiave di volta per riuscire a debellare la comparsa e gli effetti del diabete mellito di tipo II. Un ultimo aspetto è che, mancando la regolazione del piloro nello svuotamento gastrico, se si mangia in modo sbagliato l’intestino si riempie in modo marcato e di colpo: il cibo richiama acqua dal sangue e l’operato ha gli effetti di quello che un tempo era chiamato salasso bianco, la pressione si abbassa , la frequenza si alza, compare un malessere intenso; e questo è un ottimo motivo per non esagerare. I risultati, se l’intervento è dedicato al paziente giusto, sono fantastici.
Il mini-gastric-bypass (Figura 5) non è per niente mini! E’ un intervento complesso, molto simile al bypass gastrico tradizionale, che inizia con la creazione di una tasca gastrica ma prevede una sola anastomosi con l’intestino a circa 180 – 200 cm dall’inizio del suo tratto libero; così il primo tratto d’intestino è completamente escluso dal contatto col cibo e in una discreta percentuale dei casi si realizza un vero e proprio meccanismo misto, dove la riduzione della capacità alimentare e dell’assorbimento del materiale digerito si associa a rilevanti modificazioni degli ormoni gastro-intestinali.
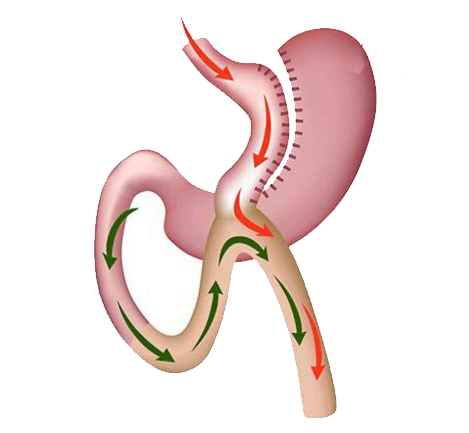
I risultati in termini di riduzione di peso sono splendidi, ma qualche volta si creano degli squilibri nutrizionali che devono assolutamente essere corretti.
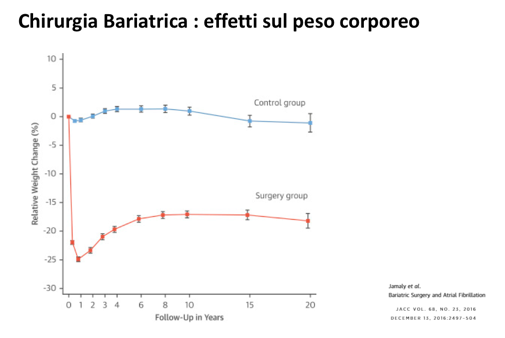
I risultati della chirurgia, se la scelta dell’intervento è stata corretta sono molto buoni sia in termini di riduzione del peso corporeo (Figura 6) che di risoluzione delle complicanze (100% di successo nel caso della Sindrome delle Apnee Notturne, 80% per il Diabete Mellito di tipo II, 50-70% per le dislipidemie. Gli effetti si prolungano nel tempo, in studi più antichi come quello svedese fino ad un intervallo di 20 anni.
Esistono molti altri interventi chirurgici che hanno indicazioni particolari: un buon chirurgo li deve conoscere e deve usarli solo quando è indispensabile. La chirurgia deve essere sempre più personalizzata: ognuno deve avere il suo giusto intervento. Anni fa, negli USA si è tentato di trovare una corrispondenza fra profilo genetico causa dell’obesità e intervento chirurgico, ma non si è riusciti a raggiungere una conclusione chiara. La scelta dell’intervento rimane uno dei momenti più difficili nell’ambito della professione del chirurgo bariatrico e la qualifica come un’arte. È un argomento che riprenderemo in futuro.
Prof Diego Foschi
Presidente SICOB
Professore ordinario di chirurgia generale
Ospedale San Giuseppe
Università degli studi di Milano




