da Leadership Medica n. 3 del 2005
Introduzione
Il Risk Management è un processo decisionale che coinvolge considerazioni di ordine politico, sociale, economico e tecnico, mediante una ponderata analisi e valutazione dei rischi.
L’esigenza di prevenire il contenzioso nelle attività sanitarie, prima ancora di gestirne le conseguenze, ha indotto studi specifici sul tema, sempre più numerosi nel corso degli ultimi anni. Segnatamente, il contesto dottrinale emergente è costituito dal “Risk Management”, a cui - invero secondo una logica semanticamente impropria - nella terminologia italiana viene associato il termine “Gestione del rischio”. Per loro natura, le procedure mediche compendiano rischi, ancorché - contestualmente - i margini di errore consentiti siano alquanto ristretti.
Le questioni attinenti gli “eventi avversi” in Sanità possono essere affrontate secondo diversi punti di vista; segnatamente:
a) le cause che hanno generato un forte aumento di denunce e richieste di risarcimento;
b) le basi giuridiche della responsabilità professionale del medico;
c) le modalità di gestione del contenzioso;
d) le azioni finalizzate a prevenire gli eventi avversi e le azioni giudiziarie.
La prevenzione degli eventi indesiderati trova nel “Risk Management” uno degli strumenti più efficaci, ancorché - nella sua originale rappresentazione - esso sia stato caratterizzato soprattutto da un’impostazione “difensiva”, finalizzata a ridurre la frequenza degli incidenti professionali e dei danni ai pazienti, le possibili rivendicazioni e i costi che ne derivano. In concreto, il principale obiettivo era costituito dalla costituzione di una sorta di cortina di protezione dell’Ospedale dalle rivendicazioni, piuttosto che la qualità degli outcome.
In realtà, secondo una più corretta e moderna interpretazione, il Risk Management è una procedura finalizzata al miglioramento della qualità delle cure e lo studio degli eventi indesiderati uno strumento utile a promuovere l’approccio al “litigation management” (gestione del contenzioso).
Tuttavia, è innanzitutto necessario richiamare un corretto uso dei termini.
Il rischio considerato (risk) è riconducibile a una potenziale perdita (loss) legata ad un evento avverso; gli aspetti gestionali (management) riguardano il rapporto ipotizzabile tra rischio ed eventuale perdita.
Con la progressiva introduzione, segnatamente nelle strutture sanitarie anglo-americane, del Governo Clinico, il Risk Management ne è divenuto uno degli strumenti operativi di maggiore interesse, laddove per Governo Clinico si intende una <Struttura di gestione, attraverso cui le organizzazioni del SSN si rendono responsabili del miglioramento continuo della qualità del loro servizio, salvaguardando alti standard di cura, mediante la creazione di un contesto ambientale nel quale le cure mediche possano progredire> (Swage); i principali strumenti sono rappresentati nella tabella 1.
 Le definizioni di Risk Management, in letteratura, sono numerose.
Le definizioni di Risk Management, in letteratura, sono numerose.
Tra queste - per tutti - si ricorda quella di Kavaler e Spiegel, secondo cui <Risk Management for health care entities can be defined as an organized effort to identify, assess, and reduce, where appropriate, risks to patients, visitors, staff, and organizational assets >, ovverosia <a program designed to reduce the incidence of preventable accidents and injuries to minimize the financial loss to the institutions should an injury or accidents occur>.
Finalità del Risk Management è dunque la riduzione, utilizzando strategie e metodologie che minimizzano il rischio (USF Center for Leadership Public Health Practice), di una possibile “Loss” (perdita), in termini, come indicato nei contributi scientifici originari anglofili, di:
• injury;
• damage;
• harm;
il che suggerisce un’ampia gamma di potenziali “perdite”, non necessariamente legate solo a un danno all’integrità somato - psichica, ma anche esclusivamente economiche.
La “Loss Prevention” è quindi l’insieme delle procedure di identificazione del rischio:
• di perdite economiche conseguenti ad azioni legali e reclami;
• di danni ad attrezzature o immobili;
• di incidenti, lesioni, malattie o morte di persone;
• di un danno dell’immagine aziendale o della reputazione professionale.
Il rischio - invece - è la possibilità che si realizzino <a loss, an injury, a disadvantage or a destruction, a hazard or an adverse chance, a peril> (USF Center for Leadership Public Health Practice).
In letteratura sono numerose le classificazioni - peraltro non dissimili - delle categorie di rischio nel contesto delle strutture e delle procedure sanitarie; la tabella 2 ne propone una sintesi.

------------------------------------------------------
I vantaggi dell’adozione delle procedure di Risk Management sono numerosi (Australia - New Zealand Standard Risk Management):
• una maggiore efficacia della programmazione;
un’efficiente ed efficace erogazione delle prestazioni;
• un’efficiente ed efficace allocazione delle risorse;
un elevato standard delle prestazioni, orientate al cliente;
• un elevato standard di responsabilità nell’organizzazione;
• creatività e innovazione organizzativa;
• miglioramento della capacità competitiva;
• miglioramento del morale dell’organizzazione
• flessibilità nella gestione degli obiettivi;
• trasparenza del “decision making”
Il Risk Management può dunque essere anche definito come l’insieme di processi, sistematici e pianificati, finalizzati a ridurre il più possibile la probabilità di una perdita (loss).
Il Clinical Risk Management (ovvero la Gestione del Rischio Clinico) riguarda quelle categorie di rischio che sono strettamente finalizzate alle cure erogate ai pazienti.
Ai fini di una trattazione sistematica e ordinata, è possibile identificare quattro aspetti, inerenti al Risk Management, che - tuttavia - rappresentano anche una sequenza logica e cronologica:
I l’identificazione dei rischi (Risk Identification);
II l’analisi dei rischi (Risk Analysis);
III il controllo delle possibili perdite (Risk Control);
IV la copertura finanziaria (Risk Financing).
I. Identificazione dei rischi
La “Risk Identification” è il processo mediante il quale si identificano situazioni, comportamenti e procedure, che possono portare a una “Loss”.
Le fonti della Risk Identification sono numerose; tra le più rilevanti si segnalano:
• la sicurezza degli ambienti e delle attrezzature;
• i percorsi per il controllo delle infezioni;
• i programmi di miglioramento della qualità e le procedure di accreditamento;
• la sorveglianza del grado di soddisfazione e dei reclami dei dipendenti e degli utenti;
• gli eventi avversi: casistica inerente la colpa professionale, infortuni sul lavoro, infortuni degli utenti e dei visitatori, risarcimento del danno ecc.;
• il Management e la Leadership.
L’approccio si basa sul presupposto che ogni errore è la conseguenza di problemi che lo precedono e che tali problemi potrebbero rendersi manifesti ancor prima che si realizzi l’evento avverso.
Ciò significa che, per ridurre gli errori, piuttosto che agire in modo restrittivo sui dipendenti è preferibile cercare soluzioni nel sistema (classicamente inteso come insieme di soggetti, tra loro correlati, che agiscono in un contesto finalizzato a raggiungere determinati risultati) e - quindi - nel tessuto organizzativo del medesimo. Anche nei sistemi meglio organizzati si commettono errori.
L’osservazione non è affatto ridondante, poiché le procedure di gestione del rischio vanno applicate indipendentemente dalla qualità (ancorché elevata) delle prestazioni erogate.
Creare un sistema sicuro è un’esigenza pressante e indifferibile.
Come ricordato, certe evenienze possono lasciar trasparire rischi non adeguatamente controllati, che potrebbero concretizzarsi in ulteriori eventi avversi, a volte anche più gravi e/o frequenti.
Eventi sentinella
La JCHAO (Joint Commission on Accreditation of Healthcare Organizations) ricorda che <A sentinel event is an unexpected occurrence involving death or serious physical or psychological injury, or the risk thereof…The phrase, “or the risk thereof” includes any process variation for which a recurrence would carry a significant chance of a serious adverse outcome>.
Gli eventi sentinella sono dunque evenienze che si manifestano in modo assolutamente inatteso, ma che costituiscono momenti rivelatori di gravi criticità del sistema.
Si stima che un evento sentinella, nelle organizzazioni sanitarie, si verifichi una volta ogni 1000 eventi indesiderati (Standard New Zealand).
Indipendentemente da come vengano catalogati, tali eventi costituiscono dunque un indicatore di gap di sistema di notevole portata. A titolo esemplificativo, l’”Australian Council of Safety and Quality Department of Health” (DHS 2002 - 2003) ha catalogato i seguenti dieci principali “eventi sentinella”:
• procedure chirurgiche eseguite su parti anatomiche o pazienti sbagliati;
• la ritenzione, in regione oggetto di intervento chirurgico, di strumenti o materiali vari, che richiede un re-intervento o - comunque - ulteriori procedure chirurgiche;
danni neurologici riconducibili ad anestesia spinale;
• l’ipossia cerebrale in corso di anestesia, o di tecniche di ventilazione;
• la morte del paziente per inadeguata somministrazione di farmaci;
• l’embolia gassosa mortale, o determinante un danno neurologico;
• le reazioni emolitiche da incompatibilità trasfusionale tra donatore e ricevente;
• la morte, o un danno severo, di una donna gravida, associata al travaglio di parto o al parto;
• il suicidio del paziente ospedalizzato;
• la dimissione di un neonato, con affidamento (sic!) ad una famiglia sbagliata.
Questi eventi - esprimendo criticità di sistema di notevole rilievo - vengono notificati a parte, rispetto a quelli destinati all’Incident Reporting (v. oltre). Nell’organizzazione australiana, tale segnalazione viene inoltrata direttamente al Chief Medical Officer del Department of Health, entro 7 giorni dall’evento. Tutti questi eventi, anche laddove non sia stata ravvisata una specifica colpa professionale, possono esprimere rilevanti criticità in alcuni processi del sistema.
Gli eventi sentinella sono relativamente infrequenti, anche se spesso riflettono deficienze del sistema o di alcuni processi; il che giustifica l’assoluta necessità che siano segnalati. Opportunamente analizzate le cause, è possibile identificarne le motivazioni ed evitare il reiterarsi dell’evento, o abbatterne drasticamente la probabilità di accadimento, o - ancora - di evitare altri eventi avversi, a volte anche più gravi, casualmente correlati con l’evento sentinella. Tuttavia, la rilevazione degli eventi sentinella è anche utile quale contributo statistico ad eventuali Osservatori epidemiologici, per la rilevazione di possibili fonti di rischio che accostano sistemi appartenenti a strutture diverse.
Questo approccio tende piuttosto ad accentrare l’attenzione all’organizzazione, che a colpevolizzare i singoli attori del sistema. È la stessa filosofia che regola l’Incident Reporting.
Incident Reporting
L’Incident Reporting è una modalità standardizzata di segnalazione di eventi indesiderati, finalizzata a rilevare criticità del sistema o di alcune procedure. Altre organizzazioni, prima ancora che in ambito sanitario (basti ricordare l’“Aviation Safety Reporting System” redatto oltre un ventennio or sono dal “NASA’s Ames Research”), hanno sviluppato con successo sistemi di segnalazione, con apprezzabili risultati nella prevenzione di eventi avversi, ancorché sia necessario fin d’ora sottolineare che qualsiasi sistema di segnalazione non può fornire dati epidemiologici esatti.
La segnalazione interessa:
• gli “adverse events”: eventi avversi di qualsiasi natura e gravità, che causano la morte, una malattia, una menomazione, una disabilità, ma anche solo una sofferenza transitoria (ad esempio, una reazione anafilattica alla penicillina);
• i “no harm events”: eventi che, pur espressione di un possibile errore o criticità, non ha comportato danni al paziente (ad esempio, la somministrazione di una cefalosporina a un paziente con storia di anafilassi alla penicillina, senza che ne sia seguita alcuna reazione allergica);
• i “near misses”: incidenti potenziali, che non si verificano per mera casualità (ad esempio, la rilevazione di un errore di prescrizione di un farmaco, prima che sia somministrato al paziente).
L’impatto appare ancora problematico, poiché - quantomeno nelle esperienze già acquisite - solo una piccola parte degli eventi avversi viene assoggettata a “report” (ad esempio, l’American College of Surgeons ritiene che il sistema di Incident Reporting acquisisca da un 5%, fino a un massimo del 30% di tutti gli eventi che dovrebbero essere segnalati).
I problemi più rilevanti sono rappresentati da “come” percepiscono la procedura coloro che devono segnalare, in particolare circa il carattere confidenziale e la garanzia di non ricevere sanzioni.
Gli abituali destinatari dovrebbero essere solo il Risk Manager (a livello aziendale) e/o il coordinatore di eventuali programmi sperimentali policentrici (ad esempio, a livello regionale), ai quali dovrà pervenire un report, la cui compilazione deve essere accurata, completa e chiara, per consentire un adeguato “processing” di ogni evento catalogato. Nel report - ovviamente - è di regola inopportuna qualsiasi valutazione dell’estensore circa la responsabilità dell’evento segnalato.
Rileva poi la riservatezza del report, che non deve essere inserito nella cartella clinica o in documenti destinati all’utente, sulla base di quanto definito dal Garante per la protezione dei dati personali e sensibili (3 settembre 1999, in tema di accesso ai documenti riservati - rapporti tra la legge n. 675/96 e la legge n. 241/90”):
<...omissis…Il Garante ha già osservato che la normativa sull’accesso demanda alle pubbliche amministrazioni il compito di individuare i documenti amministrativi che possono essere sottratti all’accesso in relazione all’esigenza di salvaguardare la riservatezza di terzi (interessi professionali, sanitari ecc.) ...omissis ...>.
Nei report devono essere segnalati anche i “Near Miss”, ovvero eventi che - reiterati - potrebbero essere causa di un evento avverso, che - tuttavia - non si realizza poiché interrotto da un altro evento fortuito, che impedisce il concretizzarsi di un’azione inadeguata. Ad esempio, è un “near miss” la preparazione - sul tavolo operatorio - dell’arto controlaterale a quello sede della patologia per la quale è stato disposto l’atto chirurgico; l’identificazione dell’errore, prima dell’inizio della procedura chirurgica, impedisce il verificarsi di una lesione al paziente.
Anche i “near miss” sono una fonte preziosa per evidenziare le criticità dell’apparato organizzativo. Sono un’opportunità per attuare strategie di prevenzione degli eventi avversi. Per tale motivo, vanno accuratamente esaminati, alla stregua degli eventi avversi.
Le possibili cause di insuccesso dell’Incident Reporting sono efficacemente descritte da Vincent:
a) le attuali conoscenze (intese come dati oggettivi, attendibili e scientificamente provati), circa l’efficacia dei sistemi di reporting a migliorare la sicurezza dell’organizzazione sanitaria e delle procedure che la caratterizzano;
b) l’inattendibilità dei dati statistici, poiché - anche in sistemi già collaudati - appare ricorrente la segnalazione di determinati eventi indesiderati, anziché altri (sebbene ne sia evidente la frequenza);
c) la notevole discordanza - anche in tal caso in organizzazioni di esperienza - tra le percentuali (inerenti gli eventi avversi), indicate nelle varie discipline mediche e nei vari ospedali.
È necessario sottolineare - non solo per i motivi ricordati - l’opportunità che il sistema di reporting sia implementato introducendo un’adeguata catalogazione degli eventi (Indexing), utile per confronti fra strutture, ma - in primo luogo - per chiarezza di chi utilizza la procedura.
Non solo: l’Indexing consente di “pesare” gli eventi e di pervenire a un “risk rating”, ad esempio dapprima attribuendo uno “score” ai vari eventi, procedendo a somma degli “scorse” per ogni evento e definendo - infine - dei livelli di tolleranza.
Informazione e consenso
Costituisce uno dei cardini della gestione del rischio clinico, non tanto nella consueta chiave di lettura giuridica (validità del consenso in relazione all’età, alle condizioni psicofisiche ecc.), quanto come fondamentale processo di comunicazione, nel quale il medico si gioca ampia parte della fiducia del paziente. Ciò ha notevole importanza nel prevenire azioni rivendicative, soprattutto allorquando si verifica un evento avverso.
L’AMA (American Medical Association - Office of the General Counsel, Division of Health Law) ha precisato che, soprattutto nella prospettiva del Risk Management, il consenso informato è da ritenere un’entità che va ben oltre una mera autorizzazione - ancorché formalmente ineccepibile - alle procedure diagnostiche e alle cure (<Informed consent is more than simply getting a patient to sign a written consent form>). Più precisamente, l’AMA afferma che si tratta di un momento di prioritaria rilevanza, tale da coinvolgere appieno le capacità di comunicazione del medico e finalizzato a ottenere la totale partecipazione del paziente nella scelta delle cure, ponderando i rischi delle scelte tra le varie possibilità prospettate, comprese quelle inerenti il rifiuto dell’una o dell’altra ipotesi diagnostico - terapeutica tabella 3.

Il principio su cui si incardinano informazione e consenso - nelle procedure di Risk Management - è costituito dall’importanza non solo (e non tanto) di ottenere un consenso giuridicamente valido, attraverso un’informazione corretta ed esaustiva, bensì di utilizzare tale momento per conquistare la massima fiducia e creare un “feeling” col paziente (ma anche coi congiunti, laddove necessario) che, oltre a rispondere a un comportamento deontologicamente di notevole spessore culturale e professionale, ha non trascurabili probabilità di ridurre sensibilmente eventuali pulsioni rivendicative.
Cartella clinica
Se il consenso costituisce uno dei punti di maggiore forza, tutta la letteratura scientifica sull’argomento è concorde che - nel contesto di una corretta procedura di Risk Management - l’arma più efficace resta la cartella clinica. Al di là delle consuete indicazioni medico - legali circa la gestione del documento (chiarezza, leggibilità, completezza ecc.), è necessario sottolineare che la cartella clinica rappresenta la migliore difesa a disposizione del medico, contrariamente all’opinione di coloro che ritengono che “meno si scrive, meglio è”.
Oltre il fatto che la cartella clinica ha certamente valore probatorio “a querela di falso”, il che significa che le annotazioni apportate sono ritenute veritiere fino a prova contraria, nondimeno, come ricorda Kraus (“Health Care and Risk Management”), l’impatto - nell’ambito di un’inchiesta giudiziaria - con una cartella clinica mal compilata, o comunque disordinata, o sulla quale sono apposte correzioni (più o meno postume rispetto agli avvenimenti che dovrebbe testimoniare), abitualmente induce nel Magistrato concreti dubbi circa l’adeguatezza delle cure.
La cartella clinica non poteva sfuggire neppure all’attenzione della JCAHO (Joint Commission on Accreditation Healthcare Organization), che - nel contesto delle procedure di accreditamento - ricorda le principali finalità del documento:
a) la pianificazione e la valutazione delle cure;
b) l’evidenza documentale della appropriatezza delle cure erogate rispetto agli standard;
c) la comunicazione tra medici che erogano le cure e altri medici che ne sono coinvolti;
d) la protezione legale, sia degli interessi del paziente, sia dei medici che erogano le cure, sia ancora dell’azienda ospedaliera;
e) l’educazione permanente e l’attività di ricerca.
Nondimeno, anche le Società americane che si occupano di Risk Management hanno puntualmente rimarcato gli obiettivi della cartella clinica:
a) lo studio e la ricerca per qualsiasi scopo, anche sulla responsabilità professionale del medico;
b) il controllo delle infezioni ospedaliere;
c) l’accreditamento istituzionale;
d) l’analisi dei costi.
Un documento di notevole interesse sul tema è costituito dai “51 consigli per la corretta compilazione della cartella clinica”, di R.G. Wade, nel suo “Risk Management HPL (Hospital Professional Liability)”, al quale si rinvia, pur ricordandone alcuni tra i più significativi tabella 4.

Gli errori più consueti che si osservano nella compilazione della cartella clinica, descritti in letteratura, sono invero numerosi: scarsa leggibilità (invero lamentata spesso anche dalle Direzioni dei Presidi Ospedalieri), grossolane omissioni, annotazioni postume (soprattutto dopo la percezione di un possibile contenzioso) ecc.
Nella tabella 5, che segue, sono riportate le anomalie di più frequente osservazione nelle cartelle cliniche, con alcune considerazioni, utili per la prevenzione del contenzioso.

Linee Guida
Nel contesto della gestione del rischio, merita un breve cenno anche questo dibattuto argomento.
L’utilizzo delle linee - guida, come per i protocolli operativi, costituisce una delle maggiori esigenze del Governo Clinico. La validità delle linee - guida è legata a criteri ben definiti e il loro allestimento è finalizzato alla ricerca delle correlazioni (in termini di evidenza scientifica) tra una procedura clinica e gli outcome a breve e lungo termine.
La validità delle linee - guida è dunque strettamente incentrata sulla rigorosità dell’analisi e della revisione della letteratura scientifica. Le ricerche sono finalizzate a identificare e sintetizzare le evidenze più rilevanti in ordine a specifici quesiti clinici, compresi eventuali “gap”.

L’ultima fase è costituita dalla sintesi delle evidenze tabella 6.
È opportuno ricordare che le linee - guida hanno vantaggi e svantaggi.
I principali vantaggi sono costituiti da:
• l’omogeneità dei comportamenti;
• il trade - off tra l’efficienza e l’efficacia delle procedure diagnostiche e terapeutiche;
• una migliore possibilità di verificare gli outcome mediante opportuni strumenti statistici.
Tra gli svantaggi di maggiore rilievo sono invece da annoverare:
la riduzione dell’autonomia decisionale del medico;
• la restrizione del pensiero medico logico - deduttivo;
• l’induzione della “Medicina difensiva” e dei comportamenti improntati alle decisioni “per motivi medico - legali”, anziché consacrate all’esclusivo interesse del paziente.
L’utilizzo delle linee guida, come riferimento per la valutazione medico - legale dell’adeguatezza delle procedure cliniche (principio che - peraltro - ha certamente una sua specifica validità), ha un limite - per così dire - matematico, che può essere estrapolato dal noto teorema di Bayes, che calcola la probabilità relativa di un evento, qualora nota la probabilità di eventi associati, secondo la seguente:
p(A|B) = p(B|A) p(A)_S p(B|A) p(A)
dove è rappresentata la probabilità che A sia causa dell’evento B.
Il teorema, ad esempio, può calcolare la probabilità dell’esistenza di una malattia, allorché siano noti i segni clinici e le frequenze dei sintomi, in soggetti malati e nella popolazione sana. Da questo punto di vista, ciò sembra aprire la strada alla costituzione di algoritmi.
Sebbene la questione, da un punto di vista statistico, sia piuttosto complessa (il che ne impedisce una efficace sintesi in poche righe), si deve precisare che, nell’algoritmo diagnostico che caratterizza una linea guida, ancorché di massima evidenza scientifica, difficilmente è possibile - sulla scorta del teorema di Bayes - che sia opportunamente ponderato un complesso nosologico caratterizzato da segni e sintomi a bassa frequenza, o - comunque - riconducibile a decorsi clinici assolutamente atipici. Qualora tale ragionamento sia veritiero, la linea guida può risultare fuorviante, con ovvie conseguenze sull’adeguatezza del comportamento clinico.
L’utilizzo delle linee guida per la valutazione della colpa professionale ha iniziato a trovare spazi da alcuni anni negli U.S.A., in un contesto in cui - di contro - tale valutazione è abitualmente affidata a un “expert witness”, che utilizza - quale parametro di riferimento della condotta tenuta dal medico per il quale si ipotizza una colpa professionale - la propria esperienza personale.
Una revisione casistica critica circa il concreto utilizzo delle linee - guida nel contenzioso (cfr. Fineschi e Frati) è stata eseguita negli U.S.A. sulla base:
a) di sentenze tra il 1980 e il 1993 (nelle quali solo 32 volte sono state utilizzate linee - guida);
b) della casistica offerta da due Compagnie di Assicurazione, che assicurano il rischio professionale (in cui sono state utilizzate linee - guida in 17 casi su 259 complessivi);
c) di una ricerca randomizzata tra procuratori e difensori (laddove le linee - guida sono state utilizzate almeno una volta all’anno).
I risultati di tali studi, pur a prima vista indicativi di un efficace utilizzo accusatorio delle linee guida (due terzi dei casi esaminati si sono conclusi con una condanna), devono trovare adeguate conferme su campioni statisticamente più significativi.
Inoltre, è da segnalare che, pur avendo costantemente promosso l’utilizzo delle linee guida, l’AMA (American Medical Association) rileva l’esigenza di una certa flessibilità, poiché l’uso pedissequo potrebbe portare - come viene affermato in un documento dell’associazione - alla “Cookbook Medicine”. Tuttavia, contestualmente, l’AMA ricorda anche che tale elasticità, se non altro in alcune circostanze, potrebbe rivelarsi un ostacolo in un ambito giudiziario.
II. Analisi dei rischi
I metodi, mediante i quali possono essere studiati sia i rischi identificati, sia le cause degli eventi avversi, o - in ogni caso - indesiderati, sono numerosi; tuttavia, è doveroso ricordare innanzi tutto:
a) la Root Cause Analysis;
b) la mappa delle aree critiche.
Root Cause Analysis
Una volta disponibili i dati provenienti dall’incident reporting è necessario procedere ad un’analisi delle cause. Una delle procedure attualmente in uso a tale scopo è la “Root Cause Analysis” (RCA).
La RCA, utilizzata per studiare “adverse events”, “no harm events” e “near misses”, si focalizza non tanto sulla performance dei dipendenti, quanto invece - prioritariamente - sul sistema e sui processi. L’analisi affonda la ricerca (“drilling down”) sulla base dei seguenti quesiti:
a) cosa è accaduto?
b) come è accaduto?
c) perché è accaduto?
Infine, vengono proposte le necessarie azioni, finalizzate a modificare il gap del sistema o di uno o più processi, eludendo il ripetersi dell’evento, se non di eventi più gravi a quello verificatosi.
Nondimeno, per essere completa ed efficace, è necessario che la RCA includa:
I) la determinazione di tutti i fattori umani, o i processi, direttamente associati all’evento (è da ricordare, in proposito, che un evento indesiderato difficilmente riconosce un’unica causa);
II) la visualizzazione delle criticità sottostanti l’evento, ponendosi una serie adeguata di “perché”;
III) l’identificazione dei rischi e del loro potenziale contributo al realizzarsi dell’evento, che sia un danno al paziente, o anche solo un “close call” (rischio evitato);
IV) suggerimenti circa le azioni da intraprendere, per migliorare i processi e ridurre la probabilità del verificarsi di nuovi eventi indesiderati.
Infine, per essere credibile, la RCA deve:
• coinvolgere la partecipazione della leadership dell’organizzazione e di tutti coloro che sono interessati ai processi, nel cui contesto si è realizzato l’evento (ad esempio, il direttore della struttura, la capo-sala ecc.), ma anche gli esperti di Risk Management, della Qualità e altre figure professionali che possono contribuire, per esperienza e specifiche “skills” ad un’analisi esaustiva delle cause dell’accaduto (RCA Team).
• essere affidabile nel proprio contesto, evitando di contraddirsi o di lasciare insoluti alcuni quesiti sulle cause degli eventi indesiderati;
• basare le proprie considerazioni su argomentazioni rigorosamente provate, o comunque riconducibili all’evidenza scientifica (letteratura).
La mappa delle aree critiche
Oltre la Root Cause Analysis, altre procedure possono avere analoghe finalità, seppure l’obiettivo non sia necessariamente il singolo evento indesiderato, bensì la costituzione di una mappa delle criticità, che riguarda tutta l’organizzazione sanitaria aziendale.
Una mappa dei rischi può essere costruita con varie modalità, in funzione delle esigenze della ricerca.
Una prima possibilità è la costruzione di mappe sulla base di eventi avversi verificatisi in un determinato lasso di tempo (in tal caso appare più appropriato utilizzare il termine “mappa delle criticità”); ciò - invero - è di notevole utilità, ancorché non esaustivo.
Circa l’utilizzo dei dati inerenti agli eventi avversi, è possibile giovarsi di due o più parametri.
Carroll suggerisce di costruire la mappa sulla base della frequenza e della gravità degli eventi avversi. Nella tabella 7, ad esempio, che rappresenta la mappa inerente a un gruppo di unità operative di una struttura ospedaliera, una sola unità svela un livello molto elevato di criticità (quadrante superiore destro); cinque unità rientrano nell’assoluta normalità (quadrante inferiore sinistro), due coppie di unità sono collocate in un ambito di eccesso - rispettivamente - di frequenza e di gravità di eventi critici (quadranti - rispettivamente - inferiore destro e superiore sinistro).
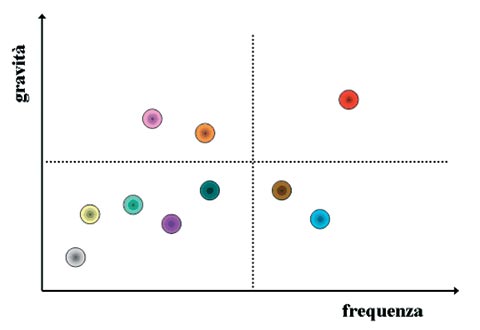 |
| Tabella 7 Mappa delle aree critiche (da Carroll, adattato) |
Tuttavia, anziché considerare la gravità e la frequenza degli eventi, è possibile costruire la mappa delle criticità sulla base della frequenza e del grado di responsabilità tabella 8.

Nondimeno, lo studio può essere tridimensionale (Martini), previa ponderazione di uno dei tre parametri (solitamente la gravità in relazione alla colpa professionale, confrontando il risultato ottenuto con la frequenze degli eventi avversi), utilizzando apposito software di elaborazione.
Nelle tabelle 9 e 10, a titolo esemplificativo, sono riportate le mappe di due Unità Operative, la prima con criticità assolutamente normale (nell’immagine, le aree a colorazione rosso-mattone investono solo il quadrante inferiore sinistro), la seconda ad elevata criticità (invasione dei restanti quadranti).
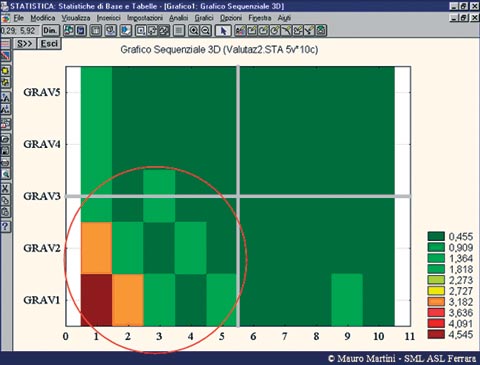 |
| Tabella 9 Mappa degli eventi avversi |
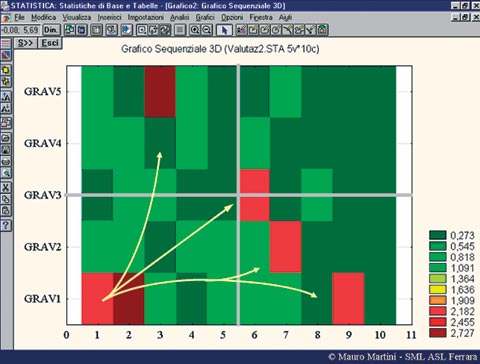 |
| Tabella 10 Mappa degli eventi avversi |
Il comportamento del “decision making” è assolutamente differenziato a secondo i risultati ottenuti nel corso di tali ricerche:
a) eventi avversi rari e per i quali non sono evidenziate responsabilità sono da trascurare (il principio generale della “Qualità” è che costa troppo correggere minime e occasionali criticità);
b) qualora gli eventi siano rari, seppure causati da comportamenti inadeguati, è necessario distinguere tra eventi del tutto fortuiti (in tal caso comportandosi come al punto a) ed eventi “sentinella” (in senso lato), dietro ai quali si nascondono criticità potenziali di più elevata entità, sebbene non ancora espresse per motivi assolutamente casuali;
c) un elevato numero di eventi critici, seppure senza la rilevazione di specifiche colpe professionali, porta solitamente a ipotizzare importanti turbative dei processi di comunicazione fra struttura e utenti (ad esempio, un’unità operativa oggetto di frequenti lamentele, esposti e denunce);
d) infine, l’ipotesi di numerosi eventi avversi, in cui è frequente il riscontro di una colpa professionale, deve costituire peculiare oggetto di uno specifico “Piano di mitigazione dei rischi”.
III. Risk Control
La prevenzione di una possibile “loss” (perdita), dovuta al realizzarsi di un evento indesiderato, si fonda innanzitutto su un’azione formativa, che deve coinvolgere in primo luogo l’area della dirigenza e, successivamente, tutti coloro che prestano la propria attività nei servizi sanitari.
Tale azione si concretizza nell’acquisizione di tutte le conoscenze circa le potenziali minacce, le aree di maggiore criticità, gli eventi indesiderati ipotizzabili.
Sulla scorta dell’analisi delle informazioni raccolte da un’analisi eseguita da esperti nelle varie aree di intervento, ma anche dei sistemi di rilevazione richiamati (eventi sentinella, incident reporting, mappa delle aree critiche ecc.) viene definito un quadro complessivo dei rischi, meglio se definiti in forma di probabilità di accadimento.
Tali informazioni sono poi utilizzabili per attuare procedure e strategie di prevenzione.
La formazione dei dipendenti riguarda un ampio campo d’azione, che si focalizza sulla gestione del rischio, attraverso tutti gli aspetti che lo definiscono:
• informazione e consenso;
• verifica delle cartelle cliniche;
• verifica delle SDO;
• gestione dei conflitti e del contenzioso;
• segnalazione di eventi indesiderati;
• aspetti penalistici, civilistici e assicurativi, nonché finanziari:
ecc.
In ogni caso, gli obiettivi da perseguire per un’adeguata strategia di gestione del rischio clinico sono:
• acquisire conoscenza sulla definizione di rischio;
• conoscere la classificazione degli eventi avversi;
• imparare la mappatura dei rischi;
• imparare a monitorare proattivamente gli eventi a rischio;
• imparare a collaborare circa le modalità di segnalazione degli eventi avversi;
• imparare a interpretare i dati di rischio;
• imparare a identificare i correttivi organizzativi, clinici e comunicazionali;
• applicare un piano di gestione del rischio nella propria realtà operativa.
Il processo di verifica (seguente alle precedenti fasi di identificazione e analisi) porta alla costituzione di un “Piani di mitigazione” dei rischi, secondo un processo assolutamente assimilabile al noto ciclo di Deming della qualità (tabella 11).

IV Risk Financing
Sebbene estraneo alla trattazione, è opportuno ricordare che il Risk Financing è un piano di management finalizzato a identificare i fondi necessari all’organizzazione per far fronte a una qualsiasi “Loss”; il che significa che tale strumento rientra nelle consuete procedure di budget.
L’argomento - pur di notevole rilevanza - è marginale rispetto alle finalità della trattazione. Tuttavia pare comunque opportuno ricordare le principali aree di esposizione al rischio finanziario, che devono essere oggetto di un’adeguata copertura assicurativa.
• Strutture, beni e materiali: riguarda tutto ciò che è di proprietà dell’Azienda, il che implica i rischi insiti in ogni fattispecie, riconducibili alle specifiche norme di sicurezza (impiantistica, strumentazione diagnostica e informatica, sale operatorie ecc.).
• Attività diagnostiche e terapeutiche: si tratta dei rischi riconducibili alle abituali ipotesi di colpa professionale (per negligenza, imprudenza, imperizia); obiettivo - ovviamente - è il trasferimento del rischio economico su terzi (compagnia di assicurazione).
• Persone che frequentano le strutture aziendali.
• Dipendenti, consulenti e personale di volontariato.
• Dirigenti: il rischio riguarda la responsabilità manageriale (ovvero, il “decision making”).
• Autoveicoli e altri mezzi di trasporto.
Azioni criminali di varia natura.
Conclusioni
La profonda evoluzione della materia richiede una rapida capacità di adattamento della Medicina Legale, che non può proporsi come mero spettatore ci un cambiamento di tale portata, peraltro su tematiche che ruotano così vicino alla responsabilità professionale.
È necessario sottolineare che, indipendentemente da chi assume le funzioni di “Risk Manager” nell’articolazione organizzativa dell’Azienda Sanitaria, i Servizi di Medicina Legale e gli Istituti di Medicina Legale dell’Università devono farsi interpreti di tutte le competenze proprie della Disciplina, con particolare riguardo per la definizione delle criticità (cause, tipologia ed entità), per le attività di consulenza e formative.
In particolare, nel contesto delle procedure di Risk Management, la Medicina Legale:
I. deve partecipare
• all’allestimento della mappa dei rischi,
• all’allestimento delle strategie di mitigazione dei rischi,
• alla costituzione dei contratti assicurativi,
II. deve svolgere funzioni di consulenza
• in tema di gestione dei documenti (SDO cartella clinica, incident reporting),
• in tema di tutela della riservatezza dei dati personali e sensibili,
• in tema di qualità e appropriatezza delle prestazioni,
III. deve farsi carico di piani formativi
• in tema di informazione e consenso,
• in tema di colpa professionale,
• in tema di nesso di causalità, con applicazione nei vari ambiti penalistici (colpa professionale, infortunistica, malattie professionali ecc.),
• sugli aspetti assicurativi della gestione del rischio,
sugli aspetti medico - legali della comunicazione,
• in tema di mobbing e molestie, anche sessuali, sui luoghi di lavoro.
Per concludere la breve introduzione al tema, si richiama l’esperienza dell’Azienda USL di Ferrara, dove il Servizio di Medicina Legale del Dipartimento di Sanità Pubblica gestisce quattro funzioni (in Staff con la Direzione Generale per quanto attiene le procedure di Risk Management), finalizzate a soddisfare le ormai pressanti esigenze sia di gestione, sia di prevenzione del contenzioso tabella 12; segnatamente:

a) l’attività di consulenza medico - legale;
b) la gestione di un data - base degli eventi avversi;
c) l’organizzazione di eventi formativi specifici sul tema;
d) la partecipazione alla sperimentazione regionale sulle procedure di Incident Reporting.
Tali processi - peraltro - sono fortemente (ancorché necessariamente) concatenati e interdipendenti, costituendo un’efficace rete informativa circa le criticità di sistema e di processo.
Mauro Martini
Direttore del Servizio di Medicina Legale e coordinatore del Programma di Risk Management.
Azienda USL di Ferrara.




