da Leadership Medica n. 8 del 2005
ABSTRACT

L’invecchiamento della popolazione è caratterizzato dall’aumento prevalente degli ultraottantenni (oldest old). In questo gruppo di soggetti è estremamente frequente la cosiddetta sindrome clinica da fragilità. Essa esprime una condizione di estrema instabilità omeostatica che mette l’anziano a rischio di gravi complicanze, perdita dell’autosufficienza, istituzionalizzazione e morte anche per eventi di per sé di modesta entità. Nei confronti dell’anziano fragile la medicina geriatrica propone una originale metodologia di valutazione, la cosiddetta valutazione multidimensionale (VMD), ed un modello di assistenza continuativa (AC) che si sono dimostrati in grado non solo di ridurre il numero di ricoveri in ospedale ed in istituzioni residenziali,
con conseguente riduzione dei costi sanitari, ma anche di migliorare la qualità della vita del paziente. L’efficacia del modello di AC è però subordinata:
1) all’attivazione di tutti i servizi necessari all’anziano fragile, sia in ospedale che nel territorio;
2) al loro coordinamento da parte di una unità di valutazione geriatrica (UVG) che ha il compito di elaborare il piano individualizzato di assistenza, indirizzare il paziente nelle strutture e servizi previsti dall’AC e verificare l’efficacia degli interventi;
3) all’utilizzazione della VMD in tutti gli ambiti assistenziali;
4) alla specifica formazione gerontologico-geriatrica di tutti gli operatori.
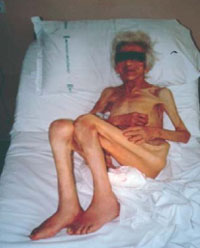 Figura 1 - Un caso "estremo" di anziano fragile: "… paziente storicamente ignorato dalla medicina tradizionale, in quanto numericamente irrilevante, non gratificante sul piano professionale, perché inguaribile, "scomodo" da gestire da parte delle strutture sanitarie ed assistenziali, anche perché spesso disturbante …" (Senin U., 1999).
Figura 1 - Un caso "estremo" di anziano fragile: "… paziente storicamente ignorato dalla medicina tradizionale, in quanto numericamente irrilevante, non gratificante sul piano professionale, perché inguaribile, "scomodo" da gestire da parte delle strutture sanitarie ed assistenziali, anche perché spesso disturbante …" (Senin U., 1999).
Scrive Hazzard, editore del più autorevole trattato di medicina geriatrica:
“Alla domanda: chi è il tipico paziente geriatrico? La risposta è: pensa al più anziano, al più malato, al più complicato ed al più fragile dei tuoi pazienti… affetto di solito da multiple malattie, la cui presentazione è spesso atipica, e portatore di deficit funzionali. I suoi problemi di salute sono cronici, progressivi, solo in parte reversibili..” (1999) (Fig. 1).
Analogamente, afferma Linda Fried, direttrice del Centro sull’Invecchiamento della John’s Hopkins University di Baltimora (USA): “La identificazione, la valutazione ed il trattamento dell’anziano fragile costituiscono il fondamento della medicina geriatrica” (2001).
INTRODUZIONE
La storia della medicina è contrassegnata dalla continua comparsa di nuove entità cliniche alle quali viene attribuita una denominazione che precede le ricerche che portano alla conoscenza della loro esatta natura. Tipici esempi recenti sono quelli della NASH (Non-Alcoholic Steato-Hepatitis) e dell’AIDS (Acquired Immuno-Deficency Syndrome). Oggi, a causa del rapido invecchiamento della popolazione che si sta realizzando a partire dalla seconda metà del XX secolo, a proporsi sempre più all’attenzione di chi lavora nei servizi e nelle strutture sanitarie è l’anziano con fragilità, entità clinica individuata e descritta dalla medicina geriatrica negli ultimi 15-20 anni.
Essa colpisce una percentuale significativa della popolazione anziana, e soprattutto di quella più anziana, con un forte impatto sul nostro “welfare” per la grande necessità di risposte ai bisogni assistenziali che i pazienti che ne sono affetti richiedono e sempre più richiederanno in futuro.
Sulla base di quanto affermato dai più autorevoli esponenti nel mondo della medicina geriatrica, l’anziano fragile è il paziente geriatrico. E’ infatti su questo paziente che essa ha costruito un patrimonio di conoscenze scientifiche, ha elaborato una specifica metodologia di valutazione, - la cosiddetta valutazione multidimensionale - e proposto e sperimentato idonei modelli di cura.
Ed aggiunge infine Morley, direttore del dipartimento di Geriatria dell’Università di St. Louis, (USA): "E’ nella gestione del fragile che la geriatria trova massima espressione anche perché è questo il soggetto che di più sfugge all’attenzione dell’internista e degli altri specialisti" (2002). D’altro canto si tratta di un paziente storicamente ignorato dalla medicina tradizionale, non solo perché fino al recente passato numericamente irrilevante, ma anche e soprattutto in quanto “scientificamente” non interessante, né gratificante sul piano professionale, perché di fatto inguaribile, “disturbante” e scomodo da gestire da parte delle strutture sanitarie ed assistenziali.
Sebbene non esista unanime accordo sulla sua definizione, il clinico esperto è in grado di riconoscere l’anziano fragile. Scrive Hazzard (2004) "… un uomo, o più spesso una donna, che vive sul filo del rasoio, in bilico tra il mantenimento della propria indipendenza e il rischio di una tragica cascata di eventi patologici, disabilità e complicanze, che troppo spesso si dimostrano irreversibili, rappresentando i più complessi problemi che i medici e tutte le figure professionali sanitarie si trovano a dover affrontare…Si tratta di un’enorme sfida in quanto la coesistenza di molteplici patologie croniche e progressive è la regola, mentre problemi semplici, che si risolvono spontaneamente o che facilmente si curano, rappresentano l’eccezione… Inoltre queste patologie, interagendo tra loro, si presentano in maniera atipica o non specifica, rendendo “oscuro” ogni tentativo di formulare una diagnosi precisa……si tratta di soggetti nei quali la riduzione della riserva funzionale e le limitate capacità di recupero aumentano il rischio di dimagrimento e malnutrizione, disidratazione, reazioni avverse a farmaci, ad interventi medici e chirurgici… La complessa rete di interazione di tutti questi fattori frequentemente è causa della comparsa di una o più sindromi geriatriche che, forse, più di qualsiasi altro elemento individuano la geriatria come specialità medica: confusione, cadute e fratture, incontinenza urinaria, depressione, demenza, per individuarne solo alcune".
Dal punto di vista operativo l’anziano fragile è di regola un soggetto di età avanzata o molto avanzata, affetto da multiple patologie croniche, clinicamente instabile, frequentemente disabile, nel quale sono spesso presenti problematiche di tipo socio-economico, quali soprattutto solitudine e povertà (Fig. 2).
 Figura 2 - L’anziano fragile: i domini della fragilità.
Figura 2 - L’anziano fragile: i domini della fragilità.
LA DIMENSIONE EPIDEMIOLOGICA
La prevalenza dei pazienti fragili nella popolazione anziana varia a seconda dei criteri utilizzati. In uno studio longitudinale condotto negli USA su un campione di circa 5000 ultrasessantacinquenni viventi a domicilio, (Cardiovascular Health Study 1989), è risultato "fragile" il 7%, con una incidenza a tre anni del 7% (esclusi però i malati di Parkinson, con deterioramento mentale e depressione). Questi pazienti presentavano un rischio di mortalità, cadute, ospedalizzazione e disabilità significativamente maggiore rispetto ai "non fragili" (Fig. 3). Dallo stesso studio è emerso che la prevalenza aumentava in modo esponenziale con l’avanzare dell’età, interessando il 3% dei soggetti tra 65 e 70 anni ma ben il 26% tra 85 e gli 89, essendo maggiore nel sesso femminile rispetto a quello maschile (7% versus 5%). Secondo l’Associazione Medica Americana circa il 40% degli ultraottantenni è portatore di fragilità, così come sarebbe fragile la stragrande maggioranza degli 1,6 milioni di anziani ospiti nelle strutture residenziali degli USA.
 Figura 3 - Rischio di eventi avversi nell’anziano fragile rispetto al non fragile al termine di 3 anni di osservazione longitudinale (Fried LP. 2001).
Figura 3 - Rischio di eventi avversi nell’anziano fragile rispetto al non fragile al termine di 3 anni di osservazione longitudinale (Fried LP. 2001).
FISIOPATOLOGIA DELLA FRAGILITÀ
La fragilità rappresenterebbe il risultato finale di un processo di accelerato decadimento psico-fisico che, una volta innescato, tende a progredire. Esiste ampio accordo sul fatto che la fragilità sia l’espressione di un’estrema precarietà omeostatica dell’organismo dovuta alla contemporanea compromissione di più sistemi anatomo-funzionali indotta dal sommarsi agli effetti dell’invecchiamento dei danni conseguenti ad uno stile di vita inadeguato ed a malattie in atto o subite nel corso della vita (Fig. 4). Sono questi i motivi per cui l’anziano fragile è un paziente che si lascia caratterizzare per l’incapacità a reagire efficacemente ad eventi che turbano il suo già precario equilibrio, quali ad esempio una temperatura ambientale inusualmente elevata, il riacutizzarsi di una malattia cronica, l’instaurarsi di una malattia acuta anche se di modesta entità, un evento traumatico sia di natura fisica che psichica, un procedimento diagnostico incongruo o condotto senza la dovuta cautela, un intervento terapeutico inappropriato. Naturalmente, tanto maggiore è il grado di fragilità, tanto maggiore è il rischio che fattori, anche banali, inneschino nel volgere di breve tempo una catena di eventi ad esito catastrofico (il cosiddetto "scompenso a cascata") (Fig. 5).
 Figura 4 - Fattori intrinseci ed estrinseci della fragilità.
Figura 4 - Fattori intrinseci ed estrinseci della fragilità.
 Figura 5 - Lo scompenso a cascata nell’anziano fragile. *IVU: infezione vie urinarie.
Figura 5 - Lo scompenso a cascata nell’anziano fragile. *IVU: infezione vie urinarie.
DETERMINANTI DELLA FRAGILITÀ
Un ruolo centrale nel determinismo della condizione di fragilità viene oggi attribuito ad una riduzione della massa muscolare (sarcopenia) di entità tale da compromettere in misura significativa le funzioni a cui essa è fisiologicamente deputata (Fig. 6). È stato infatti dimostrato che una marcata sarcopenia si accompagna a: riduzione della forza, potenza e resistenza muscolare; riduzione del metabolismo basale ed aumento della massa grassa; accelerazione della perdita di massa ossea; instabilità posturale; minore capacità di termoregolazione. A tali fenomeni conseguono: aumentato rischio di declino funzionale, cadute e fratture, ipotermia ed ipertermia, malattie cardiovascolari. All’instaurarsi della fragilità concorre anche la progressiva disregolazione di alcuni sistemi neuroendocrini. In particolare risulterebbero compromessi:
- l’asse ipotalamo-ipofisi-surrene, la cui alterata funzionalità comporterebbe un incremento cronico della cortisolemia, a cui conseguirebbe una progressiva resistenza insulinica, una riduzione delle difese immunitarie, una neurodegenerazione ippocampale, alle quali ricondurre l’aumento del catabolismo muscolare, del rischio cardiovascolare, del rischio infettivo e di deterioramento mentale;
- il sistema simpatico, la cui aumentata attività basale contribuirebbe all’incremento della cortisolemia; gli ormoni anabolizzanti, - in particolare quelli sessuali, il GH ed il DHEAS -, la cui riduzione accelererebbe la perdita di massa muscolare ed ossea. Anche il sistema immunitario verrebbe chiamato in causa dal momento che alcuni studi hanno documentato negli anziani fragili rispetto ai non fragili una maggiore vulnerabilità nei confronti delle infezioni e più elevati indici d’infiammazione espressi da un incremento di citochine quali IL-6 e TNF-a.
Sulla base di questi dati, è stata recentemente avanzata l’ipotesi che all’origine della fragilità ci sia anche uno stato proinfiammatorio cronico al quale in parte ricondurre l’accelerato catabolismo muscolare, l’aumentata stimolazione dell’asse adreno-corticale, così come un’aumentata sintesi di un potente agente anoressizzante il corticotropin releasing factor (CRF). Altri meccanismi biologici sarebbero comunque coinvolti nel determinismo della fragilità dal momento che tale condizione è spesso caratterizzata anche da presenza di anemia, bassi livelli di albumina e proteine totali, ipocolesterolemia ed altri segni di malnutrizione calorico-proteico, più elevati livelli di osmolarità plasmatica, elevati livelli di D-dimero, indicatore di fibrinolisi ed espressione di un’attivazione inappropriata della coagulazione, condizione questa che si è dimostrata essere correlata nell’anziano ad aumentato rischio di declino funzionale e mortalità. Il convincimento è che l’anziano arrivi a tale condizione dopo un lungo percorso che passa attraverso fasi progressive, quale risultato di una sinergia negativa di numerosi fattori - infiammatori, metabolici, endocrini, funzionali, psicologici, ecc. – che, accentuando la perdita conseguente all’invecchiamento delle capacità omeostatiche dei differenti organi ed apparati, ed in particolare di quelle dei grandi sistemi integrativi (immunitario, psiconeuroendocrino), portano il soggetto verso una condizione di sempre maggiore vulnerabilità.
 Figura 6 - Sarcopenia e fragilità: meccanismi patogenetici proposti. CV: cardiovascolare CNTF: ciliary neurotrophic factor; INF: interferon
Figura 6 - Sarcopenia e fragilità: meccanismi patogenetici proposti. CV: cardiovascolare CNTF: ciliary neurotrophic factor; INF: interferon
CLINICA DELLA FRAGILITÀ
Da un analisi della letteratura sull’argomento la condizione di fragilità dal punto di vista clinico si lascia così caratterizzare:
- elevata suscettibilità a sviluppare malattie acute che si esprimono con quadri clinici atipici (confusione mentale, instabilità posturale e cadute);
- ridotta capacità motoria fino alla immobilità per una grave astenia ed adinamia non completamente giustificate dalle patologie presenti;
- fluttuazioni rapide dello stato di salute anche nell’ambito della stessa giornata, con spiccata tendenza a sviluppare complicanze (scompenso a cascata) (Fig. 5);
- elevato rischio iatrogeno e di eventi avversi;
- lenta capacità di recupero, comunque quasi sempre parziale;
- continua richiesta di intervento medico, frequenti e ripetute ospedalizzazioni, necessità di assistenza continuativa;
- alto rischio di mortalità.
Si tratta di pazienti la cui gestione, data l’elevata complessità, estrema instabilità e vulnerabilità, richiede una solida cultura gerontologica, una grande preparazione clinica congiunta al "buon senso", un’esperienza profondamente maturata, ma dove l’aspetto "motivazionale" gioca un ruolo fondamentale. Pazienti nei confronti dei quali le uniche possibilità di ottenere significativi risultati sono però affidate non solo alla sistematica applicazione dei principi e della metodologia di valutazione ed intervento propri della medicina
geriatrica, ma anche alla presenza di una rete integrata di strutture e servizi, sia ospedalieri che territoriali, specificamente progettati ed organizzati.
LA REALTÀ ASSISTENZIALE IN ITALIA
L’organizzazione socio-sanitaria attuale è espressione di una società che aveva bisogni assistenziali diversi, determinati primariamente dalle malattie acute infettive che falcidiavano la popolazione infantile e giovane adulta, laddove, quando presente, la cronicità era solamente di breve durata e la disabilità sostanzialmente si identificava negli invalidi di guerra o civili. La popolazione anziana, e soprattutto molto anziana, era numericamente irrilevante e quando si ammalava aveva breve aspettativa di vita.
Da qui la sua inadeguatezza nei confronti dell’anziano malato cronico, instabile, disabile e fragile. Il medico di medicina generale, soggetto su cui maggiormente ricade la responsabilità delle risposte sanitarie ai bisogni di questo paziente, sia quando "degente" nel proprio domicilio, sia quando ospite in strutture residenziali, manca della idonea preparazione.
L’ospedale, di fatto ancora la struttura sanitaria di riferimento, oltre a non essere stato concepito e realizzato dal punto di vista architettonico, organizzativo e funzionale per accogliere questa tipologia di pazienti, si trova in una fase di progressiva modificazione del proprio ruolo, sempre più orientato verso la cura dell’acuzie (vedi Sistema dei DRG) che lo porta sempre più ad evitare pazienti con necessità di cura a lungo termine ed a "bassa" complessità clinica, inappropriatamente definita tale in quanto non si avvale di tecnologie ad alto costo.
I servizi territoriali, pur rappresentando la proposta più appropriata alle problematiche assistenziali legate alla cronicità, disabilità e fragilità, sono fortemente carenti e spesso non progettati ad hoc (Tab.1)
|
Tabella 1 Caratteristiche di "fondo" dei servizi per l'Assistenza Continuativa (AC): |
Di quanto questa organizzazione sia profondamente inadeguata esistono numerose evidenze: il fatto che circa l’ 80% del carico assistenziale grava sulla famiglia; il fenomeno del cosiddetto "badantato", che vede oramai un incredibile numero di anziani non autosufficienti assistiti a domicilio da persone ("badanti") prive di qualsiasi formazione e per di più provenienti di solito da altri paesi, con le conseguenti difficoltà di adattamento reciproco legate alla differente lingua e cultura (Fig. 7); la realtà degli "ospizi" e delle "case di riposo" che, progettate originariamente per dare ospitalità negli ultimi anni di vita ai vecchi bisognosi, poveri e soli, sono diventate veri e propri "mini-ospedali", un concentrato di cronicità, disabilità, sofferenza psicofisica, senza avere adattato le caratteristiche strutturali, organizzative e funzionali alla diversa tipologia degli ospiti. A sottolineare ulteriormente la totale inadeguatezza dell’attuale sistema sono le cosiddette "dimissioni difficili" o fenomeno dei "letti bloccati". Si tratta di un problema in continua e rapida crescita, espressione della impossibilità da parte degli ospedali a dimettere tempestivamente i pazienti per carenza di idonei servizi territoriali.
 Figura 7 - La crescita esponenziale del fenomeno delle badanti nel nostro paese (da “Repubblica”, 2005).
Figura 7 - La crescita esponenziale del fenomeno delle badanti nel nostro paese (da “Repubblica”, 2005).
LA PROPOSTA ASSISTENZIALE DELLA MEDICINA GERIATRICA
Nei confronti di un paziente così complesso, quale l’anziano fragile, la metodologia assistenziale proposta dalla medicina geriatrica si basa essenzialmente su tre elementi:
- - la valutazione multidimensionale;
- - il lavoro in equipe;
- - la continuità assistenziale.
La valutazione Multidimensionale (VMD)
Si tratta di una metodologia la cui validità ed efficacia è stata dimostrata mediante numerosi studi clinici controllati sulla base dei quali sono state elaborate, su proposta del Ministero della Salute, Linee Guida ad opera di un comitato di esperti. La VMD o “Comprehensive Greriatric Assessment” è una metodologia originale considerata lo strumento tecnologico della medicina geriatrica “.. con la quale vengono identificati e spiegati i molteplici problemi dell’individuo anziano, vengono valutate le sue limitazioni e le sue risorse, vengono definite le sue necessità assistenziali e viene elaborato un programma di cura complessiva per commisurare gli interventi a tali necessità…”. Essa si avvale di test e scale molte delle quali appositamente elaborate e validate per il paziente anziano. Quando utilizzata nello stesso paziente ad intervalli regolari, e non solo nel momento in cui si presenta un problema, la VMD è in grado di:
- identificare i soggetti anziani a rischio di fragilità o già fragili;
- individuare precocemente problematiche spesso misconosciute, consentendo l’attuazione di idonee strategie preventive e terapeutiche;
- valutare l’efficacia del piano assistenziale.
Numerosi sono ormai gli studi condotti in differenti setting assistenziali - ospedale per acuti, RSA, domicilio - che hanno dimostrato l’efficacia di tale metodologia. I risultati complessivi, valutati mediante meta-analisi, consentono allo stato attuale di concludere che la gestione dei pazienti con VMD porta ad evidenti vantaggi non solo in termini di riduzione della mortalità, ma anche e soprattutto di qualità della vita.
Il lavoro in Équipe
Tale metodologia trova fondamento nel fatto che la VMD non può prescindere dalla collaborazione tra più figure professionali.
Affinché il lavoro in equipe sia efficace è necessario che:
- gli obiettivi dell’intervento siano chiari e condivisi da tutti gli operatori;
- nella definizione degli obiettivi venga messo in primo piano il benessere dell’anziano;
- i componenti dell’équipe abbiamo pari autorevolezza professionale e vengano loro riconosciute le competenze specifiche;
- tutti i componenti possano esprimersi liberamente e con pari dignità;
- i componenti del gruppo siano soddisfatti, motivati, maturino un forte senso di appartenenza ed un atteggiamento costruttivo;
- venga garantito un modello di comunicazione efficace tra tutti i membri del team, sia attraverso l’utilizzo di strumenti appropriati, (ad esempio una cartella clinica interdisciplinare),
che di strategie per la gestione di divergenze di opinione.
La continuità assistenziale
Il modello assistenziale proposto per l’anziano fragile è quello dell’Asexperts sistenza Continuativa (AC), concepito per fornire risposte continue, globali e flessibili nel tempo. Esso infatti è l’unico veramente in grado di prendersi cura di un paziente nei confronti del quale interventi sporadici e/o settoriali sono del tutto insufficienti, se non addirittura inutili. Questo modello, oltre a rispondere in maniera qualitativamente adeguata ai bisogni di tale paziente, si è anche dimostrato economicamente vantaggioso in quanto riduce l’ospedalizzazione impropria, il cosiddetto fenomeno delle dimissioni difficili (o dei letti bloccati) e, conseguentemente, i costi dell’assistenza ospedaliera, che più di ogni altra voce incide sulla spesa sanitaria.
I servizi e le strutture che costituiscono l’AC, organizzate in un modello “a rete”, sono indicati in (Fig. 8).
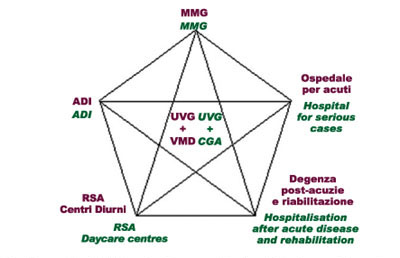
Perché l’AC sia in grado di raggiungere gli obiettivi è però indispensabile che:
- tutti i servizi e le strutture sia ospedaliere che territoriali utilizzino la stessa metodologia di lavoro, quella della VMD;
- tutti i servizi e le strutture siano in collegamento funzionale, anche attraverso una rete informatica;
- esista un team operativo con il compito di elaborare il piano individualizzato di assistenza, indirizzare il paziente verso le strutture ed i servizi previsti dal sistema a rete, nonché verificare il raggiungimento degli obiettivi prefissati.
Tale team, denominato Unità Valutativa Geriatria (UVG), è composto dal medico geriatra, dall’assistente sociale e dall’infermiere geriatrico, ai quali si affiancano, oltre al medico di medicina generale, altre figure professionali in base alle diverse problematiche e necessità del soggetto.
CONCLUSIONI
L’invecchiamento della popolazione ha comportato un profondo cambiamento nei bisogni assistenziali in rapporto ad un sensibile aumento di soggetti malati cronici e disabili ed all’emergere di una nuova categoria di pazienti, quali sono i cosiddetti anziani fragili caratterizzati da estrema instabilità clinica, elevato rischio di rapido scadimento dello stato di salute e del livello di autonomia funzionale. Nei confronti di questi soggetti, il modello socio-sani-tario attuale non è in grado di fornire risposte adeguate. Da qui la necessità, avvertita in tutti i Paesi del mondo occidentale che stanno vivendo la nostra stessa transizione demografica, di un nuovo modello in grado di fornire assistenza continuativa a lungo termine grazie all’attuazione di una rete di strutture e servizi tra di loro funzionalmente integrati. La metodologia operativa necessaria per il corretto funzionamento di questa rete è la cosiddetta VMD geriatrica validata da numerosi studi, alcuni dei quali condotti anche nel nostro Paese. Purtroppo tale modello di Assistenza Continuativa per l’anziano fragile, seppure fatto proprio dagli ultimi Piani Sanitari Nazionali e da numerosi Piani Sanitari Regionali, a tutt’oggi ha avuto una realizzazione solo parziale e limitata, prima ancora che per le ristrettezze di bilancio, per una mancanza di “cultura” nei confronti della fascia più debole della popolazione.
Umberto Senin
Director of the Institute of Gerontology and Geriatrics - Department of Clinical and Experimental Medicine, University of Perugia.
Bibliografia
1. American Medical Association.White paper on elderly health. Arch Intern Med, 150: 2459-2472, 1990.
2. Brizioli E, Romano M, Senin U, Trabucchi M. La rete dei servizi per anziani. In: Trabucchi M, ed. Residenze sanitarie per anziani. Bologna: Fondazione Smith Kline, Il Mulino; 549-68; 2002.
3. Cester A. Il lavoro di equipe. In: Senin U, Cester A, Cencetti S. (Eds.) La valutazione multidimensionale geriatrica ed il lavoro di equipe. 157-161;1998.
4. Cherubini A, Dell’Aquila. La sarcopenia nell’anziano: definizione, significato clinico e trattamento. In http:/www.medsolve.it, 2004.
5. Cohen HJ, Harris T, Pieper CF. Coagulation and activation of inflammatory pathways in the development of functional decline and mortality in the elderly. Am J Med. 114:180-7; 2003.
6. Corti MC, Guralnik JM, Salive ME, Sorkin JD. Serum albumin level and physical disability as predictors of mortality in older persons. JAMA. 272:1036-42; 1994.
7. Covinsky KE, Eng C, Lui LY, Sands LP, Yaffe K. The last 2 years of life: functional trajectories of frail older people. J Am Geriatr Soc.51:492-8; 2003.
8. Ferrucci L, Harris TB, Guralnik JM et al. Serum IL-6 level and the development of disability in older persons. J Am Geriatr Soc. 47: 639-646; 1999.
9. Ferrucci L., Marchionni N., Abate G., Bandinelli S., Baroni A., Benvenuti E., Bernabei R., Brandi A., Cavazzini C., Carbonin P.U., Cesari M., Cherubini A., Corgatelli G., Cucinotta D., Di Iorio A., Frisoni G., Galluzzi S:, Giampaoli S., Landi F., Lauretani F:, Masotti G., Morosini P., Paolucci S., Rengo F., Salvioli G., Savorani G., Senin U., Taglietti P., Trabucchi M., Tratti Clementoni M. Linee Guida sull’utilizzazione della Valutazione multidimensionale per l’anziano fragile nella rete dei servizi. Giorn. Geront; 49:1-73; 2001.
10. Fried LP, Tangen CM, Walston J, Newman AB, Hirsch C, Gottdiener J, Seeman T, Tracy R, Kop WJ, Burke G, McBurnie MA; Cardiovascular Health Study Collaborative Research Group. Frailty in older adults: evidence for a phenotype. J Gerontol A Biol Sci Med Sci.56:146-56; 2001.
11. Fried LP, Darer J, Walston G. Frailty. In: Cassel CK, Leipzig RM, Cohen HJ, Larson EB, Meier DE (Eds.), Geriatric Medicine: An Evidence-based Approach, 4 ed.; Springer-Verlag, New York Inc., pp1067-1076; 2003.
12. Fried LP, Ferrucci L, Darer J, Williamson JD, Anderson G. Untangling the concepts of disability, frailty, and comorbidity: implications for improved targeting and care. J Gerontol A Biol Sci Med Sci. 59:255-63; 2004.
13. Hamerman D. Toward an understanding of frailty. Ann Intern Med. 130:945-50; 1999.
14. Hazzard WR. I’m a geriatrician. J Am Geriatr Soc. 52:161; 2004.
15. Hogan DB, MacKnight C, Bergman H; Steering Committee, Canadian Initiative on Frailty and Aging. Models, definitions, and criteria of frailty. Aging Clin Exp Res.15:1-29; 2003.
16. Hollander M., Pallan N. The British Columbia continuing care system: service delivery and resource planning. Aging Clin. Exp. Res. 7: 94-109, 1995.
17. Masotti G., Senin. U., Marchionni N., Cherubini A., Ungar A., Fumagalli S. La valutazione multidimensionale geriatrica come strategia fondamentale in geriatria. In: Atti del 95° Congresso Nazionale della Società Italiana di Medicina Interna, 211-222, 1994.
18. Meschi T, Fiaccadori E, Cocconi S, Adorni G, Ridolo E, Stefani N, Schianchi T, Novarini A, Spagnoli G, Caminiti C, Pini M, Borghi L. Analisi del problema delle dimissioni difficili nell’azienda ospedaliera –universitaria di Parma. Ann Ital Med Int.19:109-117; 2004.
19. Morley JE, Perry MH, Miller DK. Something about frailty. Journal of Gerontology 57: 698-704; 2002.
20. Roubenoff R. Catabolism of aging: is it an inflammatory process? Curr Opin Clin Nutr Metab Care. 6:295-9; 2003.
21. Senin U. Paziente Anziano Paziente Geriatrico. Fondamenti di gerontologia e geriatria. Edises, Napoli, 1999. Ann Ital Med Int.18: 6-15; 2003.




